Tính chất hiểm nghèo của bệnh đã từng là một thách thức không có giải pháp cho các y bác sĩ và gia đình bệnh nhân.
Tại Việt Nam, bác sĩ Đặng Hoàng Thơm - Trưởng khoa Sọ mặt và tạo hình – BV Nhi TW, là một trong những chuyên gia hàng đầu và rất hiếm nhân tố về giải phẫu để đem khuôn mặt bình thường cho các "thiên thần".
Chuyện nghề của vị bác sĩ chuyên đem nụ cười đến với những "đứa trẻ mỏ chim"
Mới đây chúng tôi gặp lại vị bác sĩ khi đang say sưa bên chiếc dụng cụ chuyên dùng và bên cạnh là mô hình chiếc sọ của một đứa trẻ mang căn bệnh Pierre Robin.
Ông chia sẻ: "Đa số các nghiên cứu trên thế giới đều nghi ngờ yếu tố đột biến gen. Các ca bệnh có thể xuất hiện ngẫu nhiên trong cộng đồng, tuy nhiên cũng có từ 10-15% số ca bệnh có yếu tố di truyền. Các bệnh nhân mắc phải đều mang 3 biểu hiện lâm sàng: cằm nhỏ, lưỡi tụt và suy hô hấp.
Trên 50% các bệnh nhân đi kèm với khe hở vòm hình dạng chữ U-V. Trẻ bị rối loạn sinh lý về các vấn đề hô hấp, các khó khăn khi cho ăn, bú; biến dạng cấu trúc hàm mặt, khoang họng nhỏ bất thường gây ra tắc nghẽn.
Do phần cằm của bệnh nhân nhỏ bất thường nên còn được gọi là bệnh "mỏ chim". Các bậc phụ huynh có thể phát hiện sớm các biểu hiện bệnh của con khi siêu âm trong ba tháng cuối thai kỳ bởi dấu hiệu hàm dưới nhỏ, cằm không phát triển quá mặt phẳng qua khớp ức đòn.".
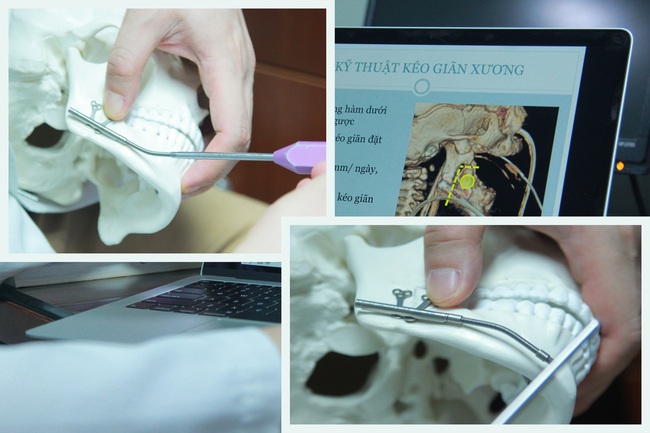
Những bước tỉ mỉ
Theo vị bác sĩ trưởng khoa Sọ, cho đến gần đây, đa phần các ca bệnh Pierre Robin trong nước chỉ được xử lý ban đầu bằng các biện pháp không xâm lấn như: đặt trẻ ở tư thế nằm sấp, cho trẻ thở qua đường mũi họng, thở qua mặt nạ, nội khí quản …
Đây là các biện pháp kém hiệu quả thường buộc bác sĩ phải mở khí quản để đảm bảo đường thở, dẫn đến rất nhiều di chứng nặng nề và lâu dài.
Với trẻ bị bệnh ở độ 1-2 thường chỉ hi vọng vào sự điều chỉnh tự nhiên của xương hàm - qua đó cải thiện được phần nào tình trạng lâm sàng vì trong năm đầu tiên xương hàm dưới phát triển tương đối mạnh.
Dù vậy, các chuyên gia trên thế giới vẫn luôn quan ngại vấn đề tắc nghẽn đường thở nghiêm trọng do tăng trưởng xương hàm dưới không đủ để kéo gốc lưỡi nhô ra trước để làm giảm tắc nghẽn đường thở một cách bền vững và ổn định.
Theo một số thống kê, gần 25% số trẻ em bị bệnh cần can thiệp xâm lấn đặt nội khí quản, mở khí quản, có thể dẫn tới tổn thương khí quản, nhiễm trùng, chảy máu…
Việc cả nhân viên y tế, bệnh nhân và gia đình cùng phải liên tục chờ đợi và giám sát biểu hiện bệnh dẫn đến thời gian nằm viện lâu dài, dẫn đến gánh nặng chi phí điều trị rất lớn, chưa kể rủi ro viêm phổi cũng như quan ngại phải mở khí quản nếu không có cải thiện.
Bác sĩ Thơm cho biết, chi phí cho mỗi ca phẫu thuật có thể lên tới hàng trăm triệu đồng đối với những bệnh nhân không có bảo hiểm, tuy nhiên hiện tại các bé không may mắc phải hội chứng này sẽ được hỗ trợ điều trị miễn phí hoàn toàn.
Đòi hỏi trình độ chuyên môn cao
Trên bình diện quốc tế, điều trị phẫu thuật là biện pháp triệt để nhất cho hội chứng Pierre Robin nhưng cũng đòi hỏi trình độ chuyên môn rất cao vì tính chất rất phức tạp của ca mổ. Nhiều gia đình bệnh nhân đứng trước những thách thức quá lớn nên dù không muốn đã phải chọn giải pháp giữ con tại nhà và phải tự chăm sóc trẻ.
Kỹ thuật mổ kéo giãn xương hàm dưới bắt đầu được thế giới nghiên cứu và ứng dụng như một giải pháp thay thế cho phương án mở khí quản từ những năm 1990.
Các bệnh nhi được nghiên cứu kĩ lưỡng về tuổi, vị trí cắt xương kéo giãn, hướng vector kéo giãn, chênh lệch hàm dưới trước mổ, tiền sử ăn-bú của trẻ, cân nặng của trẻ.
Tỉ mỉ từng minimet

Bác sĩ Thơm đang diễn tả các bước điều chỉnh cho ca bệnh
Bác sĩ Thơm chia sẻ, trước mổ, bệnh nhân được kiểm tra chức năng gan, X-Quang sọ mặt thẳng nghiêng, vô cảm dưới gây mê toàn thân.
Phẫu thuật được thực hiện qua đường rạch da dọc theo dờ dưới xương hàm dưới bằng dụng cụ kéo dãn xương hàm chuyên dụng, kích thước kéo giãn 20-25 mm, cắt xương vùng góc hàm theo hình L, bảo tồn động mạch, dây thần kinh ống răng và mầm răng.
Khung kéo giãn được cố định bằng vít 1.0 mm bên trong. Bắt đầu kéo giãn sau mổ 48 giờ, tốc độ kéo dãn 2 lần mỗi ngày, 1 mm một lần cho tới khi đạt được kích thước mong muốn. Khung kéo giãn được lấy ra sau 12 tuần.
Để đánh giá đường thở, khoảng cách giữa thành họng thanh quản và đáy lưỡi được đo để tính diện tích cắt ngang đường thở bằng chụp X-Quang trước và sau phẫu thuật, đánh giá tại thời điểm sau phẫu thuật khi tháo dụng cụ kéo giãn.
Ngoài ra, sự kéo giãn xương cũng được so sánh với sự phản xạ của nó trên khoảng cách đường thở. Dị tật khe hở vòm được sửa chữa sau khi xương hàm được kéo giãn và ổn định.
Trẻ được hồi sinh ngay tại đất nước mình
Bé Hoàng Phúc Long (3 tuổi, ở TP Hồ Chí Minh) là một trong những ca bệnh đầu tiên tại Việt Nam được bác sĩ Đặng Hoàng Thơm cùng tập thể khoa Tạo Hình Sọ Mặt, BV Nhi TƯ ứng dụng kỹ thuật mổ kéo giãn xương hàm dưới để xử lý triệt để dị tật cho em. Ca mổ đặc biệt phức tạp kéo dài 3 tiếng và cần sự tham gia của đội ngũ chuyên gia gây mê tại BV Nhi TƯ.
Các bác sĩ đã tiến hành cắt xương hàm 2 bên và đặt dụng cụ kéo giãn xương MDO (Mandible distraction osteogenesis) cho bệnh nhi. Sau mổ, bệnh nhân thở máy trong 4 ngày và 24 giờ sau mổ thì bắt đầu tiến hành xoay phương tiện giãn xương.
Sau 10 ngày điều trị, toàn trạng trẻ đã ổn định, xương hàm dưới đã kéo ra phía trước 18mm. em bé thở dễ dàng hơn, hàm vững, hình dạng khuôn mặt đã trở nên cân đối, ăn uống bình thường.
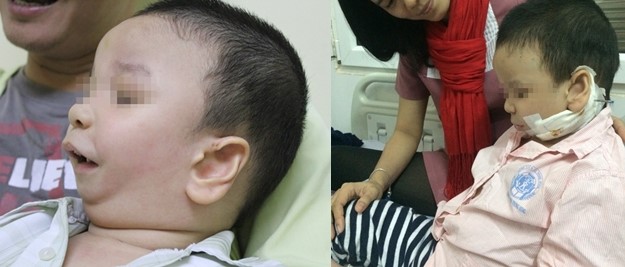
Bé Long trước và sau khi được phẫu thuật
Kể từ những ca bệnh đầu tiên này, bác sĩ Thơm vui mừng chia sẻ những kết quả hết sức tích cực. Các bác sĩ vẫn thường xuyên giám sát tiến triển của các bệnh nhi cùng phụ huynh tại gia đình.
Trong 3 năm sau mổ, kể cả các em bé sinh non thiếu tháng, các em đều có kết quả rất tốt: 100% các em kéo dài được xương hàm dưới ra ổn định như trẻ không có dị tật, khí quản phát triển mở rộng bình thường, chức năng hô hấp tốt.
Các bệnh nhân sau bình phục đều lớn khỏe, tăng cân trung bình >1kg chỉ 3 tháng sau mổ. Trên 82% các em đều đạt tỉ lệ sẹo nhỏ, đảm bảo thẩm mỹ.
Không hề ghi nhận bất kì một trường hợp nào rối loạn tăng trưởng, bệnh nhân phát triển xương khớp, răng miệng phát triển bình thường. Đây là niềm tự hào rất lớn của BS Thơm và tập thể Khoa Tạo Hình Sọ Mặt BV Nhi TƯ.
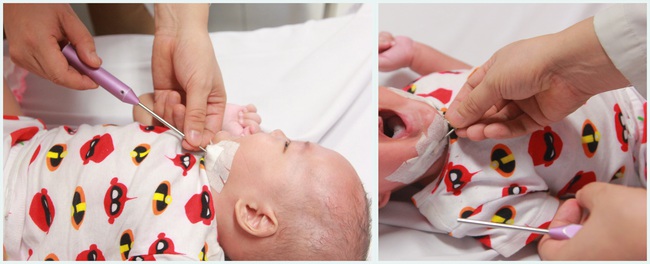
Em bé quê ở Yên Bái là một trong những trường hợp hiện đang được điều trị tại bệnh viện Nhi Trung ương
Ở góc độ chuyên môn, ứng dụng kỹ thuật kéo giãn xương hàm của các bác sĩ tại BV Nhi TW đã được chứng minh là phương pháp điều trị an toàn và hiệu quả cho các bệnh nhân, kể cả bệnh nhân sơ sinh mà không có một biến chứng phẫu thuật trầm trọng nào được quan sát và ghi nhận.
Nghiên cứu và ứng dụng của BS Thơm và tập thể khoa Tạo Hình Sọ Mặt – BV Nhi TƯ đã gây được tiếng vang lớn trong các hội nghị chuyên môn trong và ngoài nước.
Năm 2015, Bé Hoàng Phúc Long, 3 tuổi cùng phụ huynh từ TP. Hồ Chí Minh ra Hà Nội và nhập viện điều trị tại Khoa Tạo Hình Sọ Mặt – BV Nhi TƯ. Cháu Long mang những dị tật bẩm sinh: xương hàm dưới không phát triển nhô ra như bình thường mà tụt vào trong khiến cho lưỡi bệnh nhân sa tụt về sau, gây cản trở đường thở, suy hô hấp và nhiều hệ lụy tiềm tàng có thể dẫn đến tử vong.
Ngay từ lúc sơ sinh, gia đình đã phải chăm sóc đặc biệt cho bé; cháu luôn trong tình trạng khó thở, nuốt kém, phải ăn uống bằng sonde dạ dày do vùng hầu họng bị lưỡi đè vào, khuôn mặt bị biến dạng tưởng như không có giải pháp can thiệp.
Bé Long mắc phải căn bệnh hiếm được gọi là Hội chứng thiểu sản xương hàm dưới – Pierre Robin.
Bệnh được báo cáo đầy đủ lần đầu bởi bác sĩ người Pháp Pierre Robin, năm 1923. Đây là dị tật bẩm sinh hiếm gặp, tỉ lệ 1:8500. Nguyên nhân của bệnh không rõ ràng.
![[Trên Ghế 39] "Mua xe điện Trung Quốc không có trạm sạc thà mua xe xăng còn hơn, quá nhiều rủi ro"](https://afamilycdn.com/zoom/10_10/150157425591193600/2024/11/13/v-template-ep01-1610-173146700856084471139-0-0-595-952-crop-1731467043385427947580.jpg)



